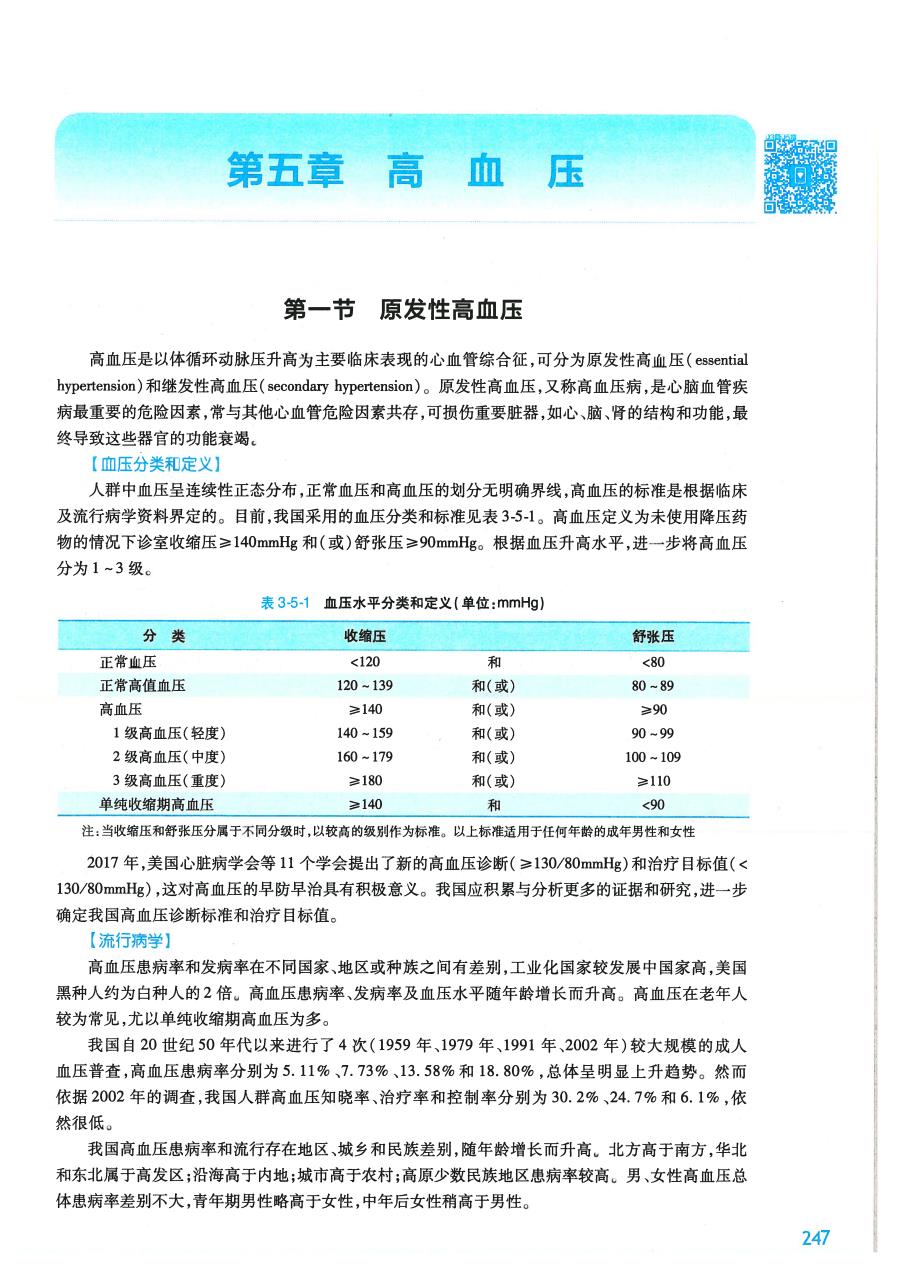
第五章 高血压 第一节原发性高血压 高血压是以体循环动脉压升高为主要临床表现的心血管综合征,可分为原发性高血压(essential hypertension)和继发性高血压(secondary hypertension)。原发性高血压,又称高血压病,是心脑血管疾 病最重要的危险因素,常与其他心血管危险因素共存,可损伤重要脏器,如心、脑、肾的结构和功能,最 终导致这些器官的功能衰竭。 【血压分举知定义1 人群中血压呈连续性正态分布,正常血压和高血压的划分无明确界线,高血压的标准是根据临床 及流行病学资料界定的。目前,我国采用的血压分类和标准见表351。高血压定义为未使用降压药 物的情况下诊室收缩压≥140mmHg和(或)舒张压≥90mmHg。根据血压升高水平,进一步将高血压 分为1-3级 表35-1血压水平分类和定义(单位:mmHg】 分类 收缩压 舒张压 正常血压 正常高值血压 120-139 和(或) 80-89 高血压 ≥140 和(或) 390 1级高血压(轻度 140=159 和(或) 90-99 2级高血压(中度 160-17 和(或 100-104 3级高血压(重度) ≥180 和(或) ≥110 单纯收缩期高血压 2140 和 <90 注:当收缩压和舒张压分属于不同分级时,以较高的级别作为标准。以上标准适用于任何年的成年男和女性 2017年,美国心脏病学会等11个学会提出了新的高血压诊断(≥130/80mmHg)和治疗目标值(。 130/80mmHg),这对高血压的早防早治具有积极意义。我国应积累与分析更多的证据和研究,进一步 确定我国高血压诊断标准和治疗目标值。 【流行病学】 高血压患病率和发病率在不同国家、地区或种族之间有差别,工业化国家较发展中国家高,美国 黑种人约为白种人的2倍。高血压患病率、发病率及血压水平随年龄增长而升高。高血压在老年人 较为常见,尤以单纯收缩期高血压为多。 我国自20世纪50年代以来进行了4次(1959年,1979年、1991年,2002年)较大规模的成人 血压普查,高血压患病率分别为5.11%、7.73%、13.58%和18.80%,总体呈明显上升趋势。然而 依据2002年的调查,我国人群高血压知晓率、治疗率和控制率分别为30.2%、24.7%和6.1%,依 然很低。 我国高血压患病率和流行存在地区、城乡和民族差别,随年龄增长而升高。北方高于南方,华北 和东北属于高发区;沿海高于内地;城市高于农村;高原少数民族地区患病率较高。男、女性高血压总 体患病率差别不大,青年期男性略高于女性,中年后女性稍高于男性。 247

248 第三篇循环系统疾病 【病因和发病机制】 原发性高血压的病因为多因素,尤其是遗传和环境因素交互作用的结果。但是遗传与环境因素 具体通过何种途径升高血压尚不明确。基础和临床研究表明,高血压不是一种同质性疾病,不同个体 间病因和发病机制不尽相同:其次,高血压病程较长,进展一般较缓慢,不同阶段始动、维持和加速机 制不同,各种发病机制间也存在交互作用。因此,高血压是多因素、多环节、多阶段和个体差异性较大 的疾病。 (一)与高血压发病有关的因素 1.遗传因素高血压具有明显的家族聚集性。父母均有高血压,子女发病概率高达46%。约 60%高血压病人有高血压家族史。高血压的遗传可能存在主要基因显性遗传和多基因关联遗传两种 方式。在遗传表型上,不仅高血压发生率体现遗传性,而且在血压水平、并发症发生以及其他有关因 素如肥胖等也有遗传性。近年来有关高血压的基因研究报道很多,但尚无突破性进展。关于高血压 的基因定位,在全世界进行的二十多个高血压全基因组扫描研究中,共有三十多个可能有关的染色体 区段。 2.环境因素 (1)饮食:不同地区人群血压水平和高血压忠病率与钠盐平均摄人量显著正相关,但同一地区人 群中个体间血压水平与摄盐量并不相关,摄盐过多导致血压升高主要见于对盐敏感人群。钾摄入量 与血压呈负相关。高蛋白质摄人属于升压因素。饮食中饱和脂肪酸或饱和脂肪酸/多不饱和脂肪酸 比值较高也属于升压因素。饮酒量与血压水平线性相关,尤其与收缩压相关性更强。 (2)精神应激:城市脑力劳动者高血压患病率超过体力劳动者,从事精神紧张度高的职业者发生 高血压的可能性较大,长期生活在噪声环境中听力敏感性诚退者患高血压也较多。此类高血压病人 经休息后症状和血压可获得一定改善 (3)吸烟:吸烟可使交感神经末梢释放去甲肾上腺素增加而使血压增高,同时可以通过氧化应微 损害一氧化氮(O)介导的血管舒张,引起血压增高。 3.其他因表 (1)体重:体重增加是血压升高的重要危险因素。昵胖的类型与高血压发生关系密切,腹型肥胖 者容易发生高血压。 (2)药物:服避孕药妇女血压升高发生率及程度与服药时间长短有关。口服避孕药引起的高血 压一般为轻度,并且可逆转,在终止服药后3~6个月血压常恢复正常。其他如麻黄碱、肾上腺皮质激 素、非笛体类抗炎药(NSAIDs)、甘草等也可使血压增高。 (3)睡眠呼吸暂停低通气综合征(sleepapnea hypopnea syndrome,SAHS):SAHS是指睡眠期间反 复发作性呼吸暂停。有中枢性和阻塞性之分。SAHS病人50%有高血压,血压升高程度与SAHS病程 和严重程度有关。 (二)高血压的发病机制 1.神经机制各种原因使大脑皮质下神经中枢功能发生变化,各种神经递质浓度与活性异常 包括去甲肾上腺素、肾上腺素、多巴胺、神经肽Y、5羟色胺、血管加压素、脑啡肽、脑钠肽和中枢肾素 血管紧张素系统,最终使交感神经系统活性亢进,血浆儿茶酚胺浓度升高,阻力小动脉收缩增强而导 致血压增高。 2肾脏机制各种原因引起肾性水、钠游留,增加心排血量,通过全身血流自身调节使外周血管 阻力和血压升高,启动压力-利尿钠(Pre)机制再将孺留的水,钠排泄出去。也可能通过 排钠激素分泌释放增加,例如内源性类洋地黄物质,在排泄水、钠的同时使外周血管阻力增高而使血 压增高。这个学说的理论意义在于将血压升高作为维持体内水、钠平衡的一种代偿方式。现代高盐 女食的生活方式加上遗传性或获得性肾脏排钠能力的下降是许多高血压病人的基本病理生理异常 有较多因素可引起肾性水,钠潴留,例如亢进的交感活性使肾血管阻力增加:肾小球有微小结构病变;

第五章离血压 249 肾脏排钠激素(前列腺素、激肽酶、肾髓质素)分泌诚少,肾外排钠激素(内源性类洋地黄物质、心房 肽)分泌异常,或者潴钠激素(18羟去氧皮质酮、醛固酮)释放增多。低出生体重儿也可以通过肾脏机 制导致高血压 3.激素机制肾素-血管紧张素-醛固酮系统(RAAS)激活。经典的RAAS包括:肾小球人球动脉 的球旁细胞分泌肾素,激活从肝脏产生的血管紧张素原(AGT),生成血管紧张素I(ATI),然后经肺 循环的转换酶(ACE)生成血管紧张素I(ATI)。ATI是RAAS的主要效应物质,作用于血管紧张 素Ⅱ受体1(AT,),使小动脉平滑肌收缩,刺激肾上腺皮质球状带分泌醛固酮,通过交感神经末梢突触 前膜的正反馈使去甲肾上腺素分泌增加,这些作用均可使血压升高。近年来发现很多组织,例如血管 壁、心脏、中枢神经、肾脏及肾上腺,也有RAAS各种组成成分。组织RAAS对心脏、血管的功能和结 构所起的作用,可能在高血压发生和维持中有更大影响。另有研究表明ATI和ATⅡ可以通过多条 途径产生血管紧张素1~7(A1~7),A1~7通过与G蛋白偶联的MAS受体发挥扩血管以及抑制血管 平滑肌细胞增殖作用,使人们更全面理解RAS的心血管作用。 4.血管机制大动脉和小动脉结构与功能的变化,也就是血管重构在高血压发病中发挥着重要 作用。覆盖在血管壁内表面的内皮细胞能生成、激活和释放各种血管活性物质,例如一氧化氮(N0) 前列环素(PGL,)、内皮素(ET-1)、内皮依赖性血管收缩因子(EDCF)等,调节心血管功能。年龄增长 以及各种心血管危险因素,例如血脂异常、血糖升高、吸烟、高同型半胱氨酸血症等,导致血管内皮细 胞功能异常,使氧自由基产生增加,NO灭活增强,血管炎症、氧化应激(oxidative sr)反应等影响动 脉的弹性功能和结构。由于大动脉弹性减退,脉搏波传导速度增快,反射波抵达中心大动脉的时相从 舒张期提前到收缩期,出现收缩期延迟压力波峰,可以导致收缩压升高,舒张压降低,脉压增大。阻力 小动脉结构(血管数目稀少或壁/腔比值增加)和功能(弹性诚退和阻力增大)改变,影响外周压力反 射点的位置或反射波强度,也对脉压增大起重要作用。 5.胰岛素抵抗胰岛素抵抗(insulin resistance,R)是指必须以高于正常的血胰岛素释放水平来 维持正常的糖耐量,表示机体组织对胰岛素处理葡萄糖的能力减退。约50%原发性高血压病人存在 不同程度的R,在肥胖、血甘油三酯升高、高血压及糖耐量减退同时并存的四联症病人中最为明显 近年来认为R是2型糖尿病和高血压发生的共同病理生理基础,但R是如何导致血压升高,尚未获 得肯定解释。多数认为是R造成继发性高胰岛素血症引起的,继发性高胰岛素血症使肾脏水钠重吸 收增强,交感神经系统活性亢进,动脉弹性减退,从而使血压升高。在一定意义上,胰岛素抵抗所致交 感活性亢进使机体产热增加,是对肥胖的一种负反馈调节,这种调节以血压升高和血脂代谢障碍为 代价 (三)我国人群高血压的特点 高钠、低钾膳食是我国大多数高血压病人发病的主要危险因素之一。我国大部分地区人均每天 盐摄入量12-15g或以上。在盐与血压的国际协作研究(INTERMAP)中,反陕膳食钠/钾量的24小时 尿钠/钾比值,我国人群在6以上,而西方人群仅为2~3。超重和肥胖将成为我国高血压患病率增长 的又一重要危险因素。在高血压与心血管风险方面,我国人群监测数据显示,心脑血管死亡占总死亡 人数的40%以上,其中高血压是首位危险因素,且高血压的致病风险高于欧美国家人群,尤其是同样 程度的血压升高也更易导致脑卒中的发生。更多研究表明我国人群叶酸普遍缺乏,导致血浆同型半 跳氨酸水平增高,与高血压发病呈正相关,尤其增加高血压引起脑卒中的风险。这既反映出中国心脑 血管疾病的发病特点,也证明中国高血压病人补充叶酸减少脑卒中以及其他动脉粥样硬化性疾病具 有重要价值,对于制订更有效的减少我国人群心血管风险的防治策略有重要意义。 【病理生理和病理 从血流动力学角度,血压主要决定于心输出量和体循环周围血管阻力,平均动脉血压(MBP)=心 输出量(CO)×总外周血管阻力(PR)。随年龄增长常可呈现不同血流动力学特征 1,对于年轻高血压病人而言,血流动力学主要改变为心输出量增加和主动脉硬化,体现了交感

250 第三盖循环系统疾病 神经系统的过度激活,般发生于男性 2.对于中年(30~50岁)高血压病人而言,主要表现为舒张压增高,伴或不伴收缩压增高。单纯 舒张期高血压常见于中年男性,伴随体重增加。血流动力学的主要特点为周围血管阻力增加而心输 出量正常】 3.对于老年高血压病人而言,单纯收缩期高血压是最常见的类型。流行病学显示人群收缩压随 年龄增长而增高,而舒张压增长至55岁后逐渐下降。脉压的增加提示中心动脉的硬化以及周围动脉 回波速度的增快导致收缩压增加。单纯收缩期高血压常见于老年人和妇女,也是舒张性心力衰竭的 主要危险因素之一。 心脏和血管是高血压损害的主要靶器官,早期可无明显病理政变。长期高血压引起的心脏改变 主要是左心室肥厚和扩大。而全身小动脉病变则主婆是壁/腔比值增加和管腔内径缩小,导致重要靶 器官如心、脑、肾组织缺血。长期高血压及伴随的危险因素可促进动脉粥样硬化的形成及发展。目前 认为血管内皮功能障碍是高血压最早期和最重要的血管损害 (一)心脏 长期压力负荷增高,儿茶酚胺与ATⅡ等都可刺激心肌细胞肥大和间质纤维化引起左心室肥厚和 扩张,称为高血压性心脏病。左心室肥厚可以使冠状动脉血流储备下降,特别是在耗氧量增加时,导 致心内膜下心肌缺血。高血压性心脏病常可合并冠状动脉粥样硬化和微血管病变。 (二)脑 长期高血压使脑血管发生缺血与变性,形成微动脉瘤,口破裂可发生脑出血。高血压促使时动 脉粥样硬化,粥样斑块破裂可并发脑血栓形成。脑小动脉闭塞性病变,引起针尖样小范围梗死病灶】 称为腔隙性脑梗死。高血压的脑血管病变部位,特别容易发生在大脑中动脉的豆纹动脉、基底动脉的 旁正中动脉和小脑齿状核动脉。这些血管直接来自压力较高的大动脉,血倍细长而且垂直穿透,容易 形成微动脉瘤或闭塞性病变。因此脑卒中通常累及壳核、丘脑、尾状核、内囊等部位 (三)肾脏 长期持续高血压使肾小球内囊压力升高,肾小球纤维化、菱缩,肾动脉硬化,导致肾实质缺血和肾 单位不断减少。慢性肾衰竭是长期高血压的严重后果之一,尤其在合并糖尿病时。恶性高血压时,入 球小动脉及小叶间动脉发生增殖性内膜炎及纤维素样坏死,可在短期内出现肾衰竭。 (四)视网膜 视网膜小动脉早期发生痉李,随着病程进展出现硬化。血压急骤升高可引起视网膜渗出和出血。 眼底检查有助于对高血压严重程度的了解,目前采用Keith-.Wagener眼底分级法:I级:视网膜动脉变 细、反光增强;Ⅱ级:视网膜动脉狭窄,动静脉交叉压迫:Ⅲ级:在上述病变基础上有眼底出血及棉絮状 渗出;V级:上述基础上又出现视盘水肿。 【临床表现及并发症】 (一)症状 大多数起病缓慢,缺乏特殊临床表现,导致诊断延迟,仅在测量血压时或发生心、脑、肾等并发症 时才被发现。常见症状有头晕、头痛、颈项板紧、疲劳、心悸等,也可出现视物模糊、鼻出血等较重症 状,典型的高血压头痛在血压下降后即可消失。高血压病人可以同时合并其他原因的头痛,往往与血 压水平无关,例如精神焦虑性头痛、偏头痛、青光眼等。如果突然发生严重头晕与眩晕,要注意可能是 脑血管病或者降压过度、直立性低血压。高血压病人还可以出现受累器官的症状,如胸闷、气短、心绞 痛、多尿等。另外,有些症状可能是降压药的不良反应所致。 (二)体征 高血压体征一觳较少。周围血管搏动、血管杂音、心脏杂音等是重点检查的项目。应重视的是颈 部、背部两侧肋脊角、上腹部脐两侧、腰部肋脊处的血管杂音,较常见。心脏听诊可有主动脉瓣区第 心音亢进、收缩期杂音或收缩早期喀喇音

第五章离血压 251 有些体征常提示继发性高血压可能,例如腰部肿块提示多囊肾或嗜铬细胞痛:股动脉动延迟出 现或缺如,下肢血压明显低于上肢,提示主动脉缩窄;向心性肥胖、紫纹与多毛,提示皮质醇增多症。 【并发症】 1.脑血管病包括脑出血、脑血栓形成、腔隙性脑梗死、短暂性脑缺血发作。参阅神经科教材。 2.心力衰竭和冠心病参阅本篇第二章和第四章。 3.慢性肾衰竭参阅第五篇第十章。 4.主动脉夹层参阅第三篇第十二章。 【实验室楂查】 1.基本项目血液生化(钠、钾、空腹血糖、总胆固醇、甘油三酯、高密度脂蛋白胆固醇、低密度脂 蛋白胆固醇和尿酸、肌酐):全血细胞计数、血红蛋白和血细胞比容:尿液分析(蛋白、糖和尿沉渣镜 检):心电图。 2.推荐项目24小时动态血压监测、超声心动图、颈动脉超声、餐后2小时血糖、血同型半胱氨 酸、尿白蛋白定量、尿蛋白定量、眼底、胸部X线检查、脉搏波传导速度以及躁臂血压指数等。 动态血压监测(ambulatory blood pressure monitoring,ABPM)是由仪器自动定时测量血压,每隔 15-30分钟自动测压,连续24小时或更长时间。正常人血压呈明显的昼夜节律,表现为双峰一谷,在 上午6~10时及下午4-8时各有一高峰,而夜间血压明显降低。目前认为动态血压的正常参考范围 为:24小时平均血压<130/80mmHg,白天血压均值<135/85mmHg,夜间血压均值<120/70mmHg。动态 血压监测可诊断白大衣高血压,发现隐戴性高血压,检查是否存在顽周性高血压,评估血压升高程度、 短时变异和昼夜节律以及治疗效果等。 3.选择项目对怀疑为继发性高血压病人,根据需要可以分别选择以下检查项目:血浆肾素活 性、血和尿醛固酮、血和尿皮质醇、血肾上腺素及去甲肾上腺素、血和尿儿茶酚胺、动脉造影、肾和肾上 腺超声,CT或MR,睡眠呼吸监测等。对有并发症的高血压病人,进行相应的心、脑和肾检查。 【诊新与整别诊新】 高血压诊断主要根据诊室测量的血压值,采用经核准的汞柱式或电子血压计,测量安静休息坐位 时上臂肱动脉部位血压,一般需非同日测量三次血压值收缩压均≥140mmg和(或)舒张压均≥ 90mmg可诊断高血压。病人既往有高血压史,正在使用降压药物,血压虽然正常,也诊断为高血压。 也可参考家庭自测血压收缩压≥135mmHg和(或)舒张压≥85mmHg和24小时动态血压收缩压平均 值≥130mmHg和(或)舒张压≥80mmHg,白天收缩压平均值≥135mmHg和(或)舒张压平均值 85mmHg,夜间收缩压平均值≥120mmHg和(或)舒张压平均值≥70 nmH进一步评估血压。一般来 说,左、右上臂的血压相差<1.33~2.66kPa(10~20mmHg)。如果左、右上臂血压相差较大,要考虑 侧锁骨下动脉及远端有阻塞性病变。如疑似直立性低血压的病人还应测量平卧位和站立位血压。是 否血压升高,不能仅凭1次或2次诊室血压测量值,需要经过一段时间的随访,进一步观察血压变化 和总体水平。对于高血压病人准确诊断和长期管理,除诊室血压外,更要充分利用家庭自测血压和动 态血压的方法,全面评估血压状态,从而能更有效地控制高血压。 根据WH0减少汞污染的倡议,于2020年全面废除汞柱式血压计的使用,电子血压计将是未来主 要的血压测量工具。随着科学技术的发展,血压测量的准确性和便捷性将进一步改进,现在血压的远 程监测和无创每搏血压的测量已初步应用于临床 【危做评估和颜后】 高血压病人的预后不仅与血压水平有关,而且与是否合并其他心血管危险因素以及靶器官损害 程度有关。因此从指导治疗和判断预后的角度,应对高血压病人进行心血管危险分层,将高血压病人 分为低危、中危、高危和很高危。具体危险分层标准根据血压升高水平(1、2、3级)、其他心血管危险 因素、糖尿病、粑器官损害以及并发症情况,见表352。用于分层的其他心血管危险因素、靶器官损 害和并发症见表353